 Esta semana, investigadores del Imperial College publicaron un artículo importantísimo. Presenta un modelo epidemiológico, y evalúa intervenciones para reducir el contacto entre la gente y así desacelerar la transmisión del coronavirus COVID-19. El modelo, aplicado al Reino Unido y a EE.UU., analiza el impacto sobre el número de muertes, y sobre la demanda de camas en unidades de terapia intensiva. Los resultados son sorprendentes, relevantes para nuestra región, y permiten delinear una estrategia para luchar contra el virus.
Esta semana, investigadores del Imperial College publicaron un artículo importantísimo. Presenta un modelo epidemiológico, y evalúa intervenciones para reducir el contacto entre la gente y así desacelerar la transmisión del coronavirus COVID-19. El modelo, aplicado al Reino Unido y a EE.UU., analiza el impacto sobre el número de muertes, y sobre la demanda de camas en unidades de terapia intensiva. Los resultados son sorprendentes, relevantes para nuestra región, y permiten delinear una estrategia para luchar contra el virus.
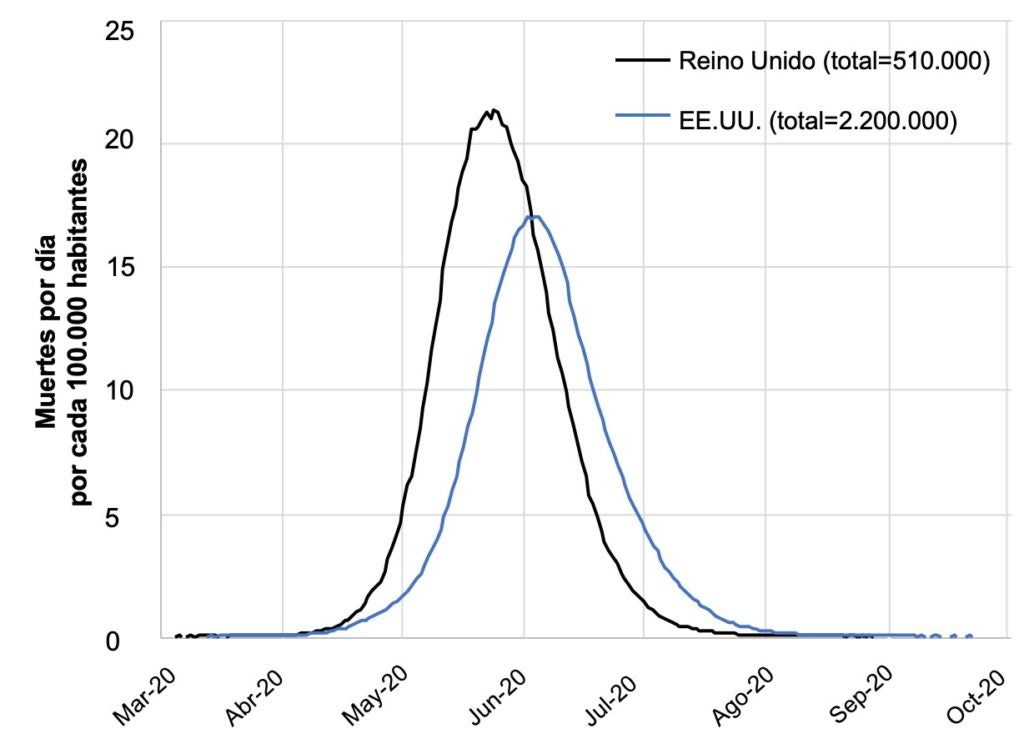
Antes de evaluar las políticas públicas que diversos países están utilizando para enfrentar esta crisis –cuarentenas, cierre de escuelas y universidades, distanciamiento social– el estudio discute las consecuencias de no hacer nada. Son aterradoras. En el Reino Unido, el número de muertes superaría el medio millón. En EE.UU., serían 2,2 millones. La capacidad hospitalaria se vería absolutamente desbordada. El Reino Unido tiene 8 camas en terapia intensiva cada 100,000 habitantes. ¡La demanda en caso de no hacer nada sería de 280!
Gráfico 1. Las consecuencias de no hacer nada
Fuente: Ferguson et al. (2020).
Las políticas evaluadas son las siguientes:
- Aislamiento de casos sintomáticos en el hogar por 7 días, recortando el contacto externo en un 75%, preservando el contacto en el hogar. Asume 70% de cumplimiento.
- Cuarentena voluntaria en el hogar: todos los miembros del hogar de un caso sintomático permanecen en el hogar por 14 días, duplicando el contacto dentro del hogar, pero recortando el contacto con la comunidad en un 75%. Asume 50% de cumplimiento)
- Distanciamiento social de mayores de 70: reduce el contacto en el trabajo en 50%, aumenta el contacto en el hogar en 25% y reduce otros contactos en la comunidad en 75%. Asume un cumplimiento del 75%.
- Distanciamiento social de toda la población: Todos reducen el contacto fuera del hogar, de la escuela y del trabajo en un 75%. El contacto en la escuela no se altera, en el trabajo se reduce en 25%, y dentro del hogar aumenta en 25%.
- Cierre de escuelas y universidades: cierran todas las escuelas, pero el 25% de las universidades continúan abiertas. Los contactos en el hogar para familias con estudiantes aumentan en 50%; los contactos en la comunidad aumentan un 25%.
Políticas de mitigación vs. políticas de supresión
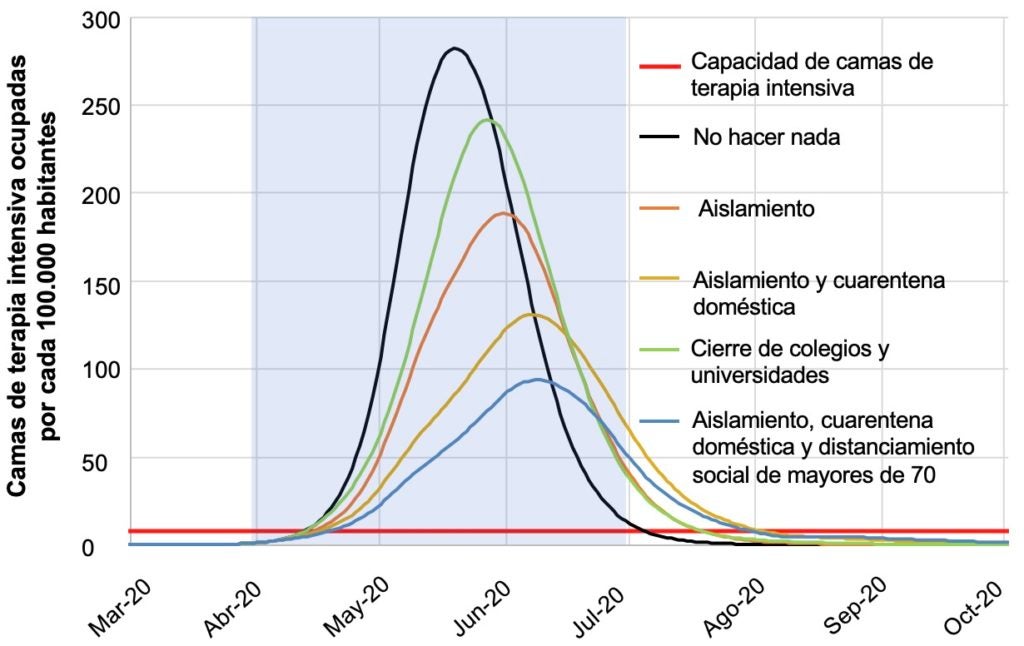
Además de evaluar estas políticas individualmente, el articulo evalúa paquetes de política, que agrupa en dos categorías: políticas de mitigación, y políticas de supresión. Si bien las políticas de mitigación buscan “aplanar la curva”, son totalmente insuficientes, aun en el caso de la combinación más ambiciosa, que comprende la aplicación por tres meses de la política de aislamiento de casos sintomáticos, la cuarentena voluntaria de sus familiares, y el distanciamiento social de mayores de 70 por 4 meses. El número de muertes en el Reino Unido cae al 50% (nivel todavía absolutamente inaceptable), y el pico de demanda de camas de terapia intensiva se reduce en un 67%. Aun así, supera la capacidad disponible por un factor de más de 10.
Gráfico 2: Medidas de mitigación
Fuente: Ferguson et al. (2020).
La supresión es mucho más efectiva, pero hay una trampa: al terminar la política, se puede generar un pico tan grave como en el caso de no hacer nada. El riesgo es que sea pan para hoy, hambre (o muerte) para mañana. ¿A qué se debe esto? Está relacionado con la insuficiente inmunidad comunitaria o herd immunity.
La importancia de la inmunidad comunitaria
Cuando uno hace una campaña de vacunación, no solo protege a los vacunados. También protege al resto de la población. Al proveer inmunidad a una porción de la población, se reduce el número reproductivo básico R0, o sea, el número de personas promedio a las que cada infectado contagia. A mayor proporción de vacunados, menor probabilidad de contagio. Así, la vacuna genera inmunidad comunitaria, y contribuye a frenar el avance de la enfermedad.
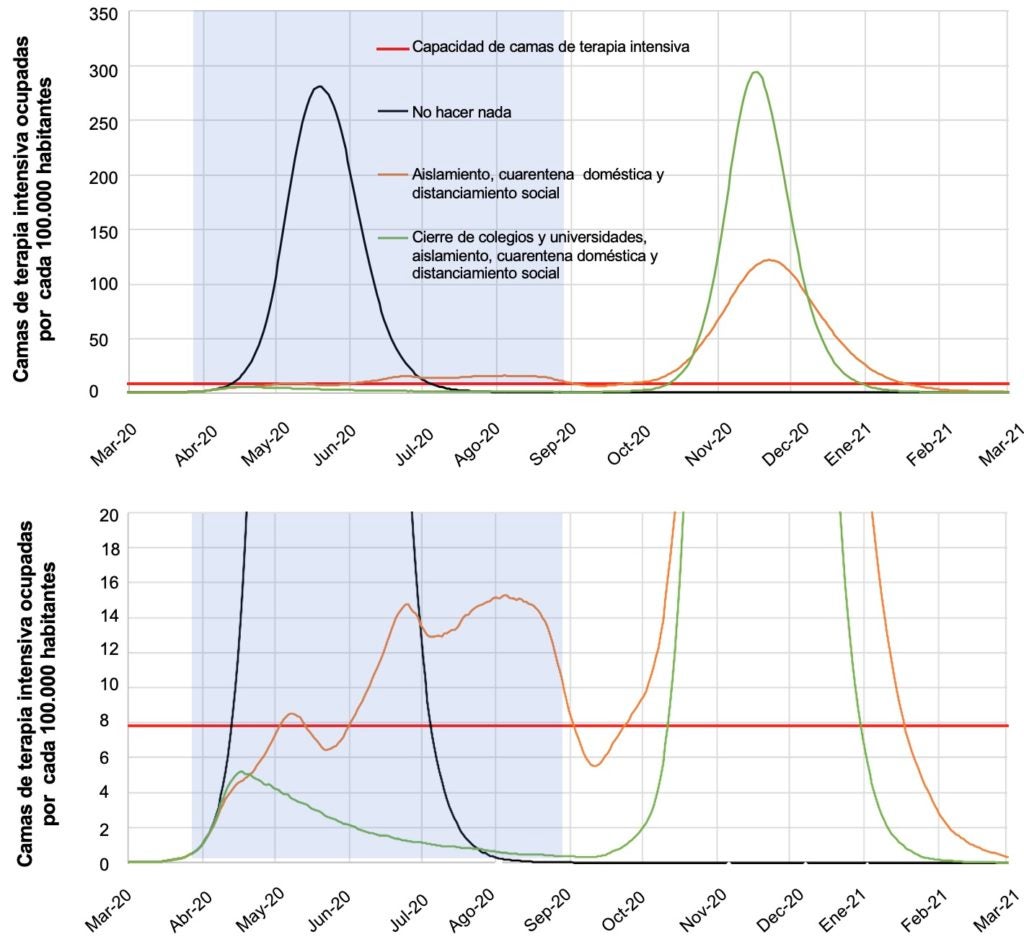
En ausencia de una vacuna contra el COVID-19, la inmunidad la da la exposición al virus. Cuanto mayor es el porcentaje de la población expuesta, mayor la inmunidad comunitaria, y menor el pico esperado en la población afectada tras finalizar las políticas de supresión. Esto se refleja en el gráfico 3, que refleja la demanda por camas en terapia intensiva en el caso de estas políticas, aplicadas durante 5 meses.
Gráfico 3: Medidas de supresión
Fuente: Ferguson et al. (2020).
El gráfico (el panel inferior es una magnificación del superior) modela el impacto de dos paquetes de política. El primero incluye el aislamiento de casos sintomáticos, la cuarentena voluntaria en el hogar, y el distanciamiento social de toda la población. El segundo paquete suma, además, el cierre de escuelas y universidades.
Como es de esperar, el paquete más agresivo (cerrando escuelas y universidades) es más efectivo en suprimir el virus. Durante el periodo de supresión, la enfermedad parece estar controlada, y el número de camas en terapia intensiva esta debajo del umbral. Pero al finalizar el periodo de supresión, se produce un pico casi idéntico al de la opción de no hacer nada. Se gana tiempo, desde luego. Pero, aun duplicando la capacidad hospitalaria, el sistema quedaría absolutamente colapsado.
En la opción menos ambiciosa, sin cierre de escuelas y universidades, la supresión es menor, pero también lo es el pico posterior. La razón es que, en el interín, se genera más inmunidad comunitaria. Aun así, esta opción no evita el colapso del sistema de salud.
Por supuesto, uno podría simplemente alargar el periodo en el que se mantiene la política de supresión. En el caso más agresivo, la esperanza sería que el virus desaparezca por completo, o que aparezca una vacuna o un tratamiento (ya hay ensayos clínicos en marcha, tanto para vacunas como para drogas, pero son procesos largos). En el caso menos agresivo, además, prolongar unos pocos meses la aplicación de la política de supresión podría generar suficiente inmunidad comunitaria como para evitar el pico posterior. Incluso, uno podría combinar ambas políticas, de manera de empezar con el paquete agresivo (por ejemplo, los primeros tres meses) y, una vez reducida de manera significativa la demanda hospitalaria, abrir las escuelas y universidades. Esta combinación podría dar a las autoridades más tiempo para aumentar la capacidad hospitalaria, o incluso hacer dicho aumento innecesario.
¿Por qué no seguir esta política? Un posible motivo es el behavioral fatigue, o la fatiga del comportamiento. Básicamente, el riesgo es que la población pierda la paciencia, y que a medida que se prolonga la política de supresión, vaya aumentando el incumplimiento. Desde luego, la idea de la fatiga del comportamiento es una hipótesis que habrá que comprobar. Es mucho lo que no sabemos todavía sobre el comportamiento en tiempos de crisis. Lo que es seguro es que, cuanto más dure el proceso de supresión, mayor será el impacto negativo sobre la economía.
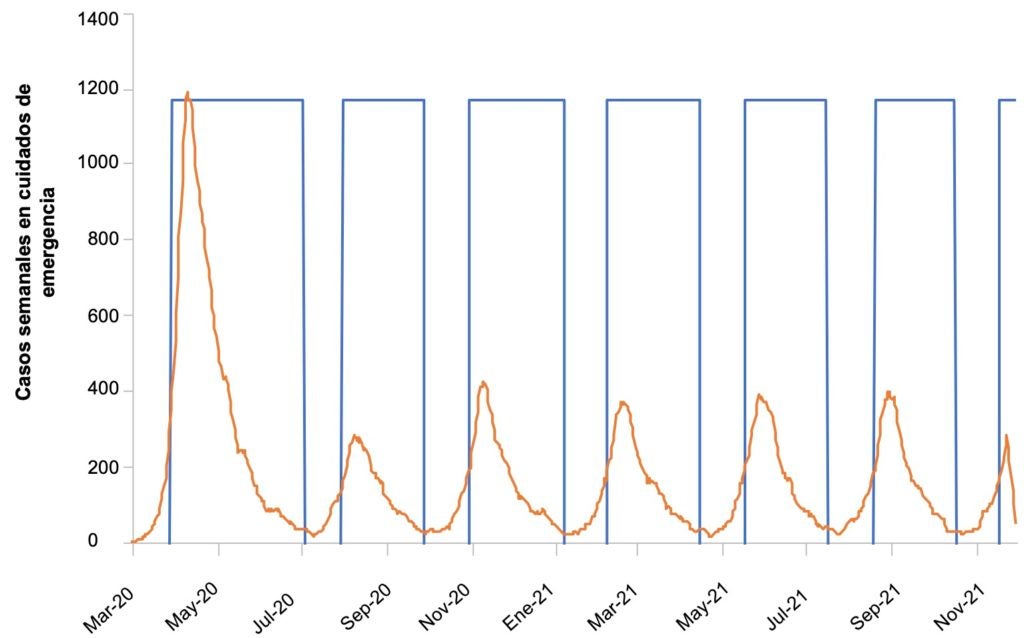
Una alternativa que se presenta en el estudio es una política de supresión recurrente, donde los contenidos de la política van cambiando de acuerdo con la evolución del número de nuevos casos que requieren terapia intensiva. Cuando el número de casos supera un cierto umbral, se gatillan ciertas políticas que se interrumpen cuando el número de casos se ubica por debajo de otro umbral menor. La evolución de la demanda por servicios de terapia intensiva en ese caso se ilustra en la simulación del gráfico 4. Esta simulación asume que solo las políticas de distanciamiento social y de escuelas y universidades varían de acuerdo con los gatillos mencionados, mientras que el aislamiento de casos sintomáticos y la cuarentena en el hogar se mantienen en el tiempo.
Gráfico 4. Supresión recurrente
Fuente: Ferguson et al (2020)
El número de muertes en un escenario como este, usando gatillos de 200 y 50 casos semanales y un R0 de 2,4, es de 24.000 (vs. 51.0000 en el caso de no hacer nada), y el pico de demanda de terapia intensiva es de 3.400 camas (debajo del número disponible de aproximadamente 5.000). En este modelo intermitente, la política de supresión esta activa el 74 % del tiempo. Y el número de muertes se puede reducir a menos de la mitad si se reduce significativamente el umbral al que se gatilla la supresión.
En conclusión
La crisis del COVID-19 es la mayor crisis sanitaria de los últimos 100 años. El impacto en pérdida de vidas es ya muy grande, pero será aún muchísimo mayor. La buena noticia es que, tras algunas idas y venidas en algunos países, los gobiernos finalmente se están tomando esta crisis muy en serio. Pero se hace política pública volando “sin instrumentos”, con una gran incertidumbre sobre el comportamiento del virus y de la población, y sin evidencia clara de lo que funciona y lo que no. Y, en muchos casos –Corea del Sur es una excepción–, sin la capacidad de testeo que se necesita para identificar a los infectados, aun antes de que muestren síntomas.
En este contexto, modelos como los de los investigadores del Imperial College pueden ser muy útiles para ayudar a guiar las decisiones de política pública. Es más, ya han tenido mucha influencia sobre la manera en que el Reino Unido y EE.UU. están enfrentando la crisis. Podrían ser igualmente útiles para pensar en la respuesta en América Latina.
Hay cursos de acción que parecen claros. Hay que fortalecer (y mucho) la capacidad de testear a la población. Hay que aumentar la capacidad hospitalaria, como hizo China en Wuhan, y como reclama Mario Cuomo, gobernador de Nueva York. Pero, como nos demuestra el estudio del Imperial College, aumentos en la capacidad hospitalaria, aun acompañados de medidas de mitigación, no alcanzan. Hay que poner en práctica medidas de distanciamiento social ya mismo, incluyendo el cierre de escuelas, pero también de bares, restaurantes y espectáculos deportivos. Ya habrá tiempo de pensar en abrirlos más adelante, evitando nuevos picos. El momento para actuar es ahora.
No hay comentarios:
Publicar un comentario